現在、日本では10組に1組、約100万のカップルが不妊症で悩んでいるといわれています。不妊症を克服するためには、検査を受けて原因を明らかにする必要があります。原因が判明し、適切な治療が受けられれば、それだけ赤ちゃんを授かる確率も高くなります。また女性は30歳を過ぎると生殖能力そのものが低下しはじめ、生理的にも妊娠しづらくなるため、できるだけ早い時期の検査、治療が望まれるでしょう。不妊症検査には、基本的な検査と特殊な検査とがありますが、まずは 、不妊症の原因と当クリニックで施行されている基本的な検査についてご説明しましょう。
間脳・下垂体系に異常があって、排卵が障害されている場合
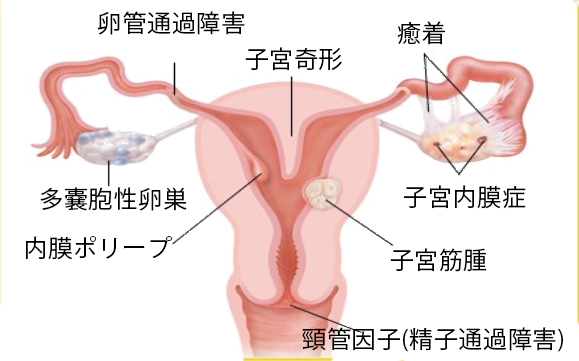
精子の輸送路として、また精子の細胞呼吸の培地として重要な役割を有している頚管粘液の産生が質的、量的に障害されている場合
着床障害が生じるような病態が子宮内膜にある場合
卵管に通過障害がある場合
勤務などの社会的要因により、排卵に一致して性交を持つことができない場合
配偶者の間脳・下垂体系または精巣に異常があって、正常精子の産生が障害されている場合、または輸精路の障害や神経系の異常により射精不能の場合
不妊カップルの原因を、女性側にあるものと男性側にあるものとに分けた場合、統計的にみてその割合は、女性側は約45%、男性側は約35%です。その他の約20%は原因が両者にある場合です。このように男性側の原因が関与している割合は多く、したがって精液検査は不妊症検査の中で大変重要な位置を占めますが、男性特有の"男のメンツ"のために、しばしば協力が得られないこともあります。しかし不妊症の治療にはカップルのお互いの協力が必要です。ぜひ受けてください。検査は、精液量、精子数、精子の運動率、奇形率などを調べますが、専用容器に精液を採取し、提出するだけで可能です。
腟内の分泌物を採取して、顕微鏡などで、細菌の有無を調べたり、時には子宮頸管内のクラミジアの検査もします。これらは不妊の原因となるため、認められた場合には治療が必要です。
卵管障害は、女性不妊の原因の主となるものの一つで、必ず行わなければなりません。一般には「子宮卵管造影法」と「子宮卵管通気法」が行われます。
子宮や卵管に造影剤を注入し、レントゲン撮影によってその映像から形状の異常を調べるものです。当院では、フィルム映像で診断するだけではなく、ブラウン管に映像を映し出し、機械を操作しながらリアルタイムに検査することが可能となっています。また、この検査は一般には痛みを伴うことが多いのですが、当院では痛みのないよう工夫しておりますので、御安心ください。
造影法が子宮や卵管の形状を詳しく調べるのに対して、通気法は卵管の通過性の機能を調べる検査です。炭酸ガスに一定の圧力をかけて子宮腔から卵管内にガスを送り込み、圧力の変化をグラフに描いて、その状態から卵管の通過性を調べます。
ホルモンの分泌異常は、不妊の原因となることがあります。卵子が成熟して受精し、妊娠が成立するためには、脳下垂体から分泌されるゴナドトロピンや卵巣から分泌される黄体ホルモン、卵胞ホルモンのバランスが重要です。
脳下垂体からは、卵子の成熟や排卵に必要な卵胞刺激ホルモン(FSH)、黄体化ホルモン(LH)が分泌されています。脳下垂体を刺激してこれらのホルモンの反応を調べる検査です。不妊症、乳汁漏出症の原因となるプロラクチンの反応も同時に調べることができます。
たとえ卵子と精子が受精しても、その受精卵が子宮内に着床しなければ、妊娠は成立しません。黄体ホルモン、卵胞ホルモンはこの過程に大変重要なホルモンなので、黄体期中期に測定します。
排卵がなければ、また、性交渉のタイミングが悪ければ、不妊になるのは当然です。したがって排卵の時期、有無をチェックすることは非常に重要です。一般的に行われているのは、頸管粘液検査、超音波検査、ホルモン検査などです。
排卵期に子宮の入り口で活発に分泌される頸管粘液の性状(量、透明度、粘り具合)を調べて、不妊の原因となるホルモンの状態を推察します。
経腟超音波断層法によって、排卵前に排卵日を特定します。排卵日が近づいてくると、卵巣内にある卵胞が拡大して約2cm前後のの大きさになります。したがって卵胞の大きさを測ることによって排卵日を推定できるのです。さらに、排卵後は破裂した卵胞が次第に縮小していきますから、それを観察して排卵の確認をします。
排卵の24-36時間前になると、脳下垂体より分泌された黄体化ホルモン( LH )が一過性に上昇します(LH surge)。超音波検査とあわせて、尿中の黄体化ホルモン( LH )を測定すれば、排卵日の推定はより確実に行えます。
フーナーテスト(性交後検査)は、精子が腟内から子宮頸管を通って子宮腔へ入れるかどうか調べる非常に大切な検査です。検査は排卵時期に行い、性交渉後少なくとも12時間以内(なるべく早いほうがよい)に病院へ来院してください。検査の結果、子宮頸管に運動している精子が認められれば問題ありませんが、運動精子が少ない場合には、男性の生殖機能や女性性器の異常が考えられます。
排卵誘発剤を使用してみます。排卵誘発剤を文字どおり解釈すれば、排卵を誘導する薬ということになりますが、使う目的は大きく分けて2つあります。第1番目は、文字どおりの、排卵がおきにくい方に対して、排卵を起こさせる目的に使用します。
第2番目は、排卵はしているが、妊娠の確立をより高めるために、複数の卵子を排卵させるという目的に使います。このような使い方は、「過排卵」ともよばれています。
排卵誘発剤の種類は、大きく分けて、経口薬と注射薬との2種類があります。経口薬には、シクロフェニールとクロミフェン、注射薬には、FSH製剤、HMG製剤があります。
作用の点からの違いから、注射薬であるFSH製剤、HMG製剤は、卵巣を直接刺激する作用を持ち、刺激作用は、経口薬に比べて強力です。注射薬の成分は、もともと人間のホルモンそのもので、卵胞刺激ホルモンと黄体形成ホルモンの種類から構成されるお薬です。この卵胞刺激ホルモン、黄体形成ホルモンは、脳下垂体から分泌され、卵巣を刺激します。刺激を受けた卵巣のなかで、卵胞が発育し、そのなかにある卵子成熟した後、卵胞が破裂して排卵します。
それに対して、クロミフェンなどの経口薬は、脳の視床下部という部分を刺激し、そこから脳下垂体、卵巣と刺激されていきます。つまり、間接的に卵巣が刺激されることになります。したがって、脳下垂体の反応が悪い場合には、卵巣へは刺激は伝わらず、排卵は起こりません。
排卵誘発剤の共通の副作用としては、卵巣過剰刺激症候群、多胎妊娠の可能性が高くなることがあげられます。
卵巣過剰刺激症候群とは、排卵誘発剤の作用により、卵巣が大きく腫大して、お腹に水が溜まることが特徴です。重症の場合には、肺に水がたまって呼吸困難が起こったり、血管内の水分が腹水に出ることにより、血液が濃縮して血栓がおきやすくなったりします。
一方、多胎妊娠の可能性は、注射薬の方が高く、クロミフェンの場合で5-10%、HMG製剤で25-30%といわれています。
この卵巣過剰刺激症候群は、経口薬であるクロミフェンではほとんどおきませんが、注射薬であるHMG製剤でその可能性が高くなります。卵巣過剰刺激症候群が重症化した時には、入院しての治療が必要になりますし、先ほど申し上げた血栓症による死亡例もまれに報告されています。しかし、投与方法の工夫や、超音波検査による厳重なチェックを行えば、その発生率をかなり減少させることが出来ます。
卵管は子宮と卵巣をつなぐ細い管で、細い所は直径1mmほどしかなく細菌やクラミジアなどの感染によって閉塞することがあります(卵管閉塞症)。また卵管の腹腔側(卵巣側)は、その周囲が癒着などで変形していると、完全な閉鎖でなくとも卵子を捕捉できなくなり不妊の原因となります(卵管周囲癒着症)。これら卵管の通過障害あるいは周囲の癒着などに基づく不妊を卵管因子による不妊と呼び、不妊患者の約35%を占めます。
卵管閉鎖の場合、その部位や炎症の程度、内容の性状などで治療の予後は大きく変わりますが、現在当クリニックにて行われている治療法につき、ご説明します。
卵管の通過障害が、軽度が軽い場合に、子宮内に細い管を挿入し、生理食塩水を流し、卵管の通過性を改善します。子宮鏡を使用して通水療法を行う子宮鏡下選択的卵管通水も当クリニックでは行っております。
卵管の周囲に癒着がある場合には、腹腔鏡を使って手術を行います。
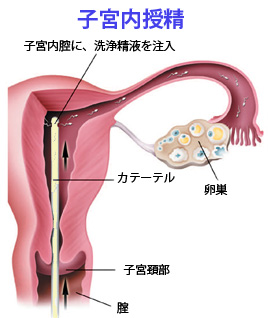
男性から射精された精子を、細いチューブを使用して子宮腔内に注入することを子宮内授精IUI(=IntraUterine Insemination)といいます。子宮内授精には2種類あって、夫の精子を使用するものをAIH(Artificial Insemination by Husband)、提供者の精子を使用するものをAID(Artificial Insemination by Donor)と呼んでいます。一般的には夫の精子を使用するAIHを指します。当クリニックでは、AIDは行っていません。
精液中には細菌が存在することもあります。射精された精液をそのまま子宮腔に入れたのでは、卵管に感染をおこして卵管閉塞の原因になることもありますので、抗生剤の含まれている培養液で洗浄した精液を用いて子宮内授精を行います。
精子の運動性の不良な方(精子無力症)、精子濃度の少ない方や精液量の少ない方(精子減少症)、逆行性射精の方、勃起不全がありうまく夫婦生活が行えないがマスターベーションでは射精できる方が子宮内授精の対象になります。